Wie entsteht die Arthrose-Problematik
Brauchst du Unterstützung?
Termin buchenSIE HABEN ODER KENNEN JEMANDEN MIT OSTEOPOROSE?
Wir fassen auf dieser Seite alle wichtigen Informationen zusammen.
PlenaVita bietet dir einen umfassenden Einblick in das Thema Osteoporose. Wir erklären dir die Problematik und zeigen dir, wie unsere Physiotherapie dir helfen kann.
Was erwartet dich?
Klarheit: Wir beleuchten die Ursachen und Folgen von Osteoporose, basierend auf wissenschaftlichen Studien und unserer jahrelangen Erfahrung.
Individuelle Lösungen: Entdecke unsere Behandlungsmethoden und erfahre, wie wir dir helfen können, Deine Knochengesundheit zu verbessern.
Antworten auf Deine Fragen: Kläre deine Unsicherheiten und erfahre, wie du aktiv gegen Osteoporose vorgehen kannst.
WAS IST OSTEOPOROSE?
Osteoporose ist eine Erkrankung des Skelettes, die durch eine erniedrigte Knochenmasse und eine Verschlechterung der Mikroarchitektur des Knochens gekennzeichnet wird. Deswegen wird diese Problematik auch “Knochenschwund” genannt. Sie führt dazu, dass unser Skelett spröde wird und gleichzeitig das Risiko eines Knochenbruchs steigt.
WIE ENTSTEHT DIE PROBLEMATIK?
Die Osteoporose kann in die primäre und die sekundäre Osteoporose unterteilt werden.
Primäre Osteoporose bezieht sich auf den Knochenschwund, der mit dem normalen Alterungsprozess zusammenhängt. Sie wird nochmals unterteilt in die postmenopausale und die senile Osteoporose.
Die postmenopausale Osteoporose tritt bei Frauen im Alter zwischen 51 und 61 Jahren auf. Aufgrund von hormonellen Veränderungen, die durch die Menopause (Wechseljahre) verursacht werden, erleiden diese Frauen daher einen erhöhten Knochenschwund.
Altersosteoporose tritt sowohl bei Frauen als auch bei Männern ab einem Alter von über 65 Jahren auf und ist häufig auf einen starken Rückgang der körperlichen Aktivität zurückzuführen. Oft wird diese Form der Osteoporose zudem von einer Sarkopenie (altersbedingter Muskelschwund) begleitet.
Die sekundäre Osteoporose bezieht sich auf den Knochenschwund, der mit einer erkennbaren Ursache zusammenhängt. Beispiele dafür sind entzündliche Darmerkrankungen, Krebs, Zöliakie, Magersucht, eine Magenentfernung oder Rheuma. Zudem gibt es auch Medikamente, die zu Knochenschwund führen können. Beispiele hierzu sind die dauerhafte Einnahme von Kortikosteroiden (z.B. Cortison), Anti-Epilepsie-Medikamenten und Medikamenten, die hemmend auf die Produktion von Hormonen im Hypothalamus wirken (Gehirnbereich, der als übergeordnetes Zentrum Wasser-, Salzhaushaushalt und Blutdruck koordiniert).
Entsprechend sind das Alter und das weibliche Geschlecht Hauptrisikofaktoren für die Entwicklung von Osteoporose. Weitere Risikofaktoren sind beispielsweise eine niedrige Knochendichte, ein niedriges Körpergewicht, Osteoporose in der Familie, Rauchen, wenig körperliche Aktivität, Mangelernährung und viele andere. Die Mangelernährung zeichnet sich vor allem durch eine unzureichende Zufuhr von Kalzium, Eiweiß und Vitamin D aus – vorwiegend bei älteren Menschen, die sich wenig im Freien aufhalten.
WIE KOMMT EIN KNOCHENSCHWUND ZUSTANDE?
Unser Skelett ist kein totes Gewebe, ganz im Gegenteil: Es befindet sich in einem ständigen Prozess der Erneuerung, in dem kleine Mengen von Knochen abgebaut (Knochenresorption) und wieder ersetzt werden (Knochenaufbau). Wie lebendig und aktiv die Knochenzellen sind, zeigt die Tatsache, dass sich das Skelett in weniger als zwei Jahren vollständig erneuert. Für die Knochenerneuerung sind drei verschiedene Arten von Zellen zuständig:
Osteoklasten lösen alten oder brüchigen Knochen auf
Osteoblasten bilden neues Knochengewebe
Osteozyten liegen im Knochen, erfassen die Belastung und koordinieren entsprechend den Knochenauf- oder Knochenabbau, also die Aktivität von Osteoblasten und Osteoklasten.
In dem folgenden Video wird die Funktion der Osteoblasten, -klasten und -zyten noch einmal animiert:
Bei Osteoporose zeigen die knochenabbauenden Zellen, die Osteoklasten, durch die oben aufgelisteten Ursachen und Risikofaktoren, eine erhöhte Aktivität, während knochenaufbauende Zellen, die Osteoblasten, langsam nachlassen. Dieser Prozess führt dann zum „Knochenschwund“.
SYMPTOME
Der Prozess des Knochenabbaus erhöht das Risiko für Knochenbrüche und löst in der Regel erst dann Symptome aus, wenn ein Knochenbruch diagnostiziert worden ist. Hier ein paar charakteristische Körperstellen von Knochenbrüchen, die bei Vorhanden sein von Osteoporose passieren können: (Brust-)Wirbelsäule, Hüfte, Handgelenk. Ursächlich für die Brüche sind fast immer Stürze, in schweren Fällen können Knochenbrüche jedoch auch ohne Auslöser entstehen oder das Ergebnis einer minimalen Belastung sein.
Ein Wirbelbruch muss keine Beschwerden verursachen (ca. 2 von 3 Wirbelfrakturen zeigen keine Symptome), bei einem Drittel kann er aber mit starken Schmerzen einhergehen.1 Dieser Schmerz verschwindet in der Regel nach 1-3 Monaten. Wirbelfrakturen können zu einer Vergrößerung der Krümmung der Wirbelsäule nach vorne führen, welche im Laufe der Zeit wiederum zu einer Verkleinerung der Körpergröße führt. Außerdem kann die Krümmung zu weiteren Problemen führen, wie Reibungen zwischen Rippen und Darmbein, Druck auf die inneren Organe und chronische Rückenschmerzen.
DIAGNOSTIK
Wie oben schon erwähnt, wird die Osteoporose meistens erst nach einem Knochenbruch diagnostiziert. Bei einem Verdacht auf Osteoporose wird zunächst nach passenden Symptomen gesucht. Im Anschluss daran folgt üblicherweise eine Knochendichtemessung. Die Messung kann durch einen sogenannten DEXA-Scan erfolgen. Dieser misst die Menge an Mineralien im Knochen. Die Knochendichte wird im T-Score ausgedrückt. Je geringer die Knochendichte ist, desto größer ist das Risiko eines Knochenbruches:
T-Score zwischen +1 und -1: kein Problem.
T-Score zwischen -1 und +2,5: Osteopenie (verringerte Knochenmasse).
T-Score -2,5 oder niedriger: Osteoporose.
Darüber hinaus wird oft eine Laboruntersuchung durchgeführt, die dazu verhilft, mögliche zugrunde liegende Ursachen zu finden. Diese Bluttests dienen nicht nur der Bestimmung von Vitamin D und Kalzium, sondern auch der Erkennung anderer häufiger Ursachen.
MYTHEN
„Ich muss mich schonen.“
Obwohl bei Osteoporose ein größeres Knochenbruch-Risiko entsteht, ist eine Schonung absolut nicht zu empfehlen. Wenig körperliche Aktivität ist einer der Risikofaktoren für Osteoporose. Eine weitere Schonung wird nur zu weiterem Knochenschwund führen. Der Knochen ist ein lebendiges Gewebe und lebt von der Belastung. Mehr hierzu erfahren Sie in unserem nächsten Absatz.
„Ich darf nicht schwer heben.“
Obwohl man es vielleicht nicht sagen würde, sollte man bei einer diagnostizierten Osteoporose genau das tun. Natürlich ist hiermit (vor allem zu Beginn der Behandlung) Vorsicht geboten: Es braucht eine langsame Steigerung der Belastung unter physiotherapeutischer Begleitung. Langfristig liegt gerade hier die Lösung. Studien zeigen, dass das Training mit Gewichten, unter professioneller Begleitung ohne Risiko umsetzbar ist. Mehr hierzu erfahren Sie im nächsten Absatz.
WAS KÖNNEN SIE ALS PATIENT:IN ODER ÄRZT:IN BEI/VON UNS PHYSIOTHERAPEUT:INNEN ERWARTEN?
Wie bei allen Patient:innen erwartet Sie zu Beginn der ersten Therapiesitzung ein ausführliches Gespräch, um für die Therapie relevante Informationen zu zusammenzutragen . Danach wird eine gründliche Untersuchung durch den oder die Therapeut:in vorgenommen, um den aktuellen Gesundheitszustand genauestens festlegen zu können.
Zudem wird gemeinsam mit de:r Patient:in ein individuelles Anforderungsprofil erstellt, welches speziell auf die alltäglichen Anforderungen im Leben diese:r Patient:in abgestimmt wird. Ziel davon ist es, einen klar definierten IST- Zustand zu bestimmen und eine erste Planung für den zu erreichenden Soll-Zustand zu formulieren. Die Wirkung der Therapie wird regelmässig geprüft.
Um das Behandlungspotential voll ausschöpfen zu können, bieten wir Ihnen optional eine erweiterte Therapiezeit an. Ziel ist, das Therapieergebnis weiter zu optimieren. Bitte sprechen Sie uns an, sollten Sie Interesse an erweiterten Therapiezeiten haben.
Knochen lebt von Belastung
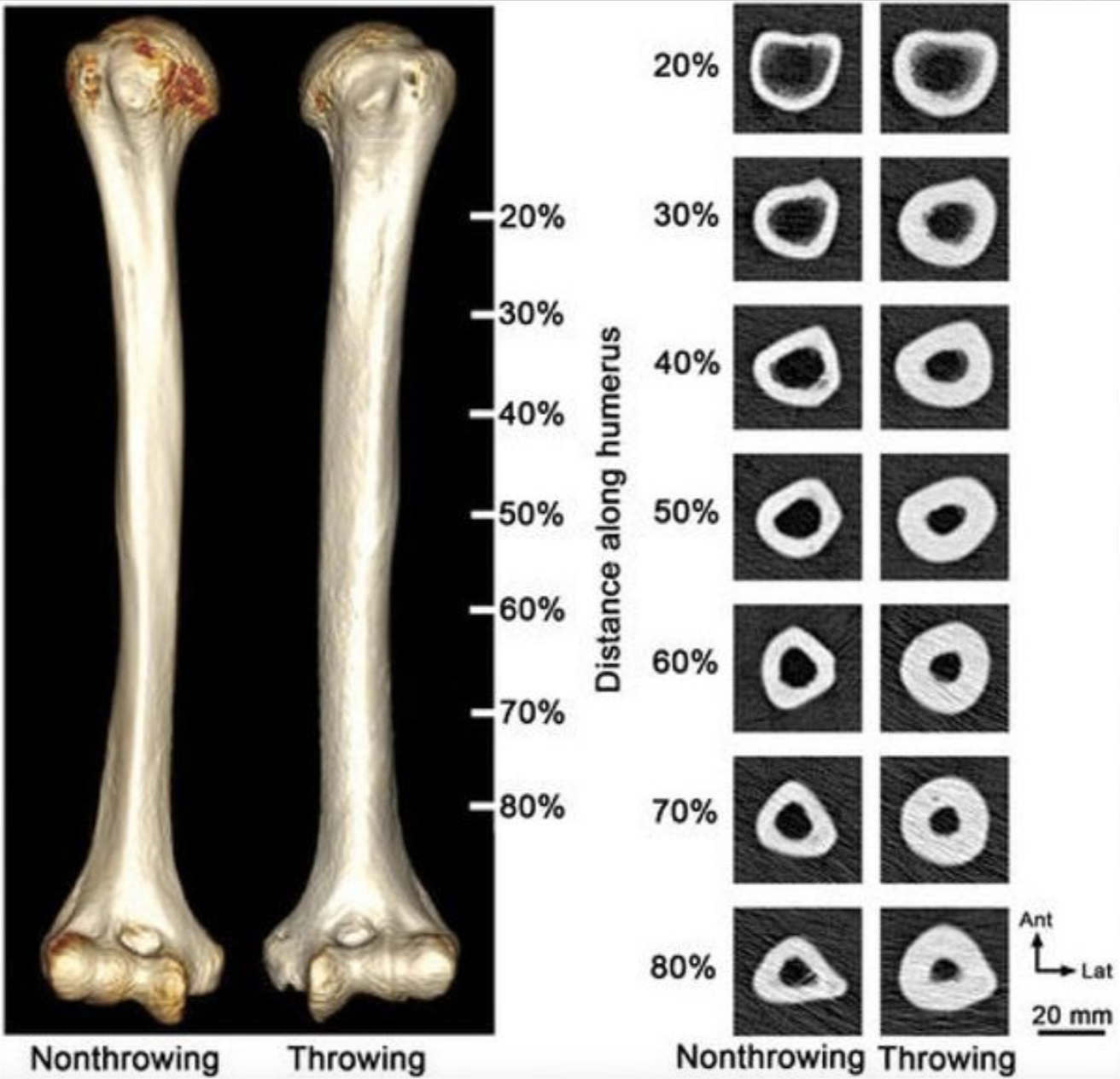
Wie wir nun wissen, werden unsere Knochen durch Osteoklasten abgebaut. Dies passiert vor allem dann, wenn wir körperlich inaktiv sind und unser Skelett entlasten. , Auf der anderen Seite wird der Knochen durch Osteoblasten dann aufgebaut, wenn wir körperlich aktiv sind und unser Skelett belasten. Belastung – besser gesagt eine zunehmende Belastungssteigerung – erhöht die Größe und Stärke des Knochens. Schauen Sie sich dazu beispielhaft hier unten den Wurf-Arm im Vergleich zum nicht werfenden Arm dieses Baseballpitchers an. Ihr Arm würde zerbrechen, wenn er den gleichen Belastungen ausgesetzt wäre wie der des Pitchers.
Folgende drei Trainings-Mechanismen können die Knochengröße, -stärke und -festigkeit steigern: 2, 3, 4, 5
Muskeltraining: Muskeln sitzen mit Sehnen an den Knochen fest. Trainieren wir unsere Muskulatur, entsteht eine Zugbelastung am Knochen. Dies löst am Knochen einen Reiz aus und führt dort zu einem Knochen-Aufbau, wo der Muskel am Knochen befestigt ist.
Axiale Belastung: Mit einer axialen Belastung ist eine Belastung gegen die Schwerkraft gemeint. Hierbei entsteht eine Kompression (ein Druck) im Knochengewebe. Diese Kompression führt ebenfalls zu einem Knochenaufbau.
Durch Training entstehen Hormon- und hormonähnliche- Veränderungen, die einen Einfluss auf unser Knochensystem haben. Durch ein intensives Krafttraining steigt der Blutspiegel eines Wachstumsfaktors an, der die Knochenbildung anregt. Gleichzeitig sinkt der Knochenabbau gehemmt.
Wichtig zu nennen an dieser Stelle ist, dass die Intensität des Trainings hoch sein muss und man mit der Zeit die Belastung erhöht (progressive Belastungssteigerung). Sowohl Trainings-Intensität als auch die Trainings-Belastung müssen angepasst werden an die aktuelle Belastbarkeit des Körpers. Sportliche Betätigungen wie Schwimmen oder Fahrradfahren sind zwar gut für Herz und Kreislauf, beeinflussen jedoch nicht das Knochenwachstum. Auch Übungen mit Pezzibällen, Therabändern und Wasserflaschen reichen aufgrund der Intensität (Gewicht) nicht für einen Knochenaufbau aus.
Was heißt das für Sie, wenn Sie sich mit Osteoporose bei uns in der Physiotherapie präsentieren?
Obwohl wir wissen, dass ein relativ schweres Krafttraining optimal ist für den Knochenaufbau, werden wir zu Beginn der Therapie sicherlich nicht direkt mit einem schweren Training anfangen. Wir werden zunächst leicht anfangen und dafür sorgen, dass Sie zunächst die Übungen und deren Durchführung beherrschen. Im Verlauf der Zeit werden wir, sobald die Situation dies zulässt, die Belastung in kleinen Schritten zunehmend steigern.
Dieses sogenannte “progressive Krafttraining” muss über einen längeren Zeitraum von mindestens 6 Monaten erfolgen, um die gewünschten Ergebnisse zu erzielen. Bei einer diagnostizierten Osteoporose ist dringend zu empfehlen, das Krafttraining langfristig in das Leben zu integrieren und nie damit aufzuhören. Es wird mindestensl zweimal pro Woche durchgeführt und fokussiert sich auf Übungen, bei denen möglichst viele Muskeln aktiviert werden und in möglichst vielen Knochen eine Kompression (ein Druck) i entsteht. Beispiele hierzu sind die sogenannten „Compound Übungen“ oder mehrgelenkige Übungen, wie zum Beispiel Kreuzheben, Kniebeugen und Bankdrücken. Diese Basisübungen werden durch Übungen ergänzt, die während des Therapieprozesses individuell mit Ihnen ausgewählt werden. Pro Übung werden wir, sobald die Übung technisch gut ausgeführt wird und ein Gewichtsaufbau möglich ist, ein Trainingsgewicht auswählen, welches maximal 8 Wiederholungen erlaubt. Pro Übung werden 3 bis 5 Durchgänge gemacht, wobei zwischen den Durchgängen Pausen von ca. 1 bis 5 Minuten eingelegt werden.
Studien zeigen uns, dass diese Art von Krafttraining zu einer signifikanten Verbesserung der Knochendichte bzw. der Knochenqualität führt. Trainierende zeigen zudem signifikant bessere Ergebnisse in funktionellen Tests zu Maximalkraft, Sturzrisiko, Gleichgewicht und Sprunghöhe. Darüber hinaus ist diese Art von Training sehr sicher. Sie löst keine Knochenfrakturen aus und führt sogar zu einer verbesserten Streckung in der Brustwirbelsäule. 6, 7, 8
Krafttraining allein ist aber nicht alles: Es braucht auch die richtigen Nährstoffe
Um Strukturen aufzubauen, brauchen wir nicht nur Trainingsreize, sondern auch Bausteine. Diese notwendigen Bausteine holen wir uns aus unserer Ernährung. Besonders wichtig für den Knochenaufbau sind Vitamin D und Kalzium.
Kalzium ist das häufigste Mineral im Körper, 99% davon befinden sich in den Knochen. Kalzium ist so wichtig, dass unser Körper die Kalziumkonzentrationen in den meisten Geweben als wichtiger einstuft, als die Knochendichte. So baut der Körper vorher eigenes Knochengewebe ab, als dass er die Kalziumkonzentration gefährden würde. Das Kalzium im Knochengewebe nutzt er dann, um em restlichen Gewebe genügend Kalzium zur Verfügung zu stellen. Die empfohlene Kalziumzufuhr beträgt 1 – 1,3 Gramm täglich.
Zu den besten Nahrungsquellen für Kalzium gehören (frische!!) Milch, Käse und Joghurt, sowie ausgewählte Meeresfrüchte wie zum Beispiel Lachs, Sardinen (mit Gräten), Muscheln und Austern. Gemüse wie Rüben, Brokkoli, Blumenkohl und Grünkohl liefern ebenfalls große Mengen an Kalzium. Hülsenfrüchte und Produkte aus Hülsenfrüchten, insbesondere Tofu und Nüsse, liefern ebenfalls Kalzium. Einige Gemüsesorten wie Spinat, Rhabarber und Mangold ist eher eine schlechte Wahl, da sie große Mengen an Oxalsäure enthalten, die Kalzium bindet und dessen Aufnahme hemmt.
Eine isolierte Supplementierung von Kalzium würden wir Ihnen nur empfehlen, wenn die Zufuhr von den oben aufgelisteten Nahrungsquellen nicht sichergestellt werden kann. Eine Supplementierung ist relativ komplex, da Kalzium, Magnesium, Eisen und Zink um denselben Aufnahmeweg konkurrieren. Darum sollten Kalziumpräparate mit Mahlzeiten eingenommen werden, die wenig Mineralien enthalten. Die empfohlene Form von Kalzium ist Kalziumzitrat, da diese Art gut verträglich ist.
Vitamin-D – auch genannt das „Sonnenlicht-Vitamin“ – kann nicht vom Körper selbst hergestellt werden und wird über unsere Nahrung kaum aufgenommen. Wenn man nicht genügend Sonne bekommt, um braun zu werden, erreicht man keine optimale Dosierung von Vitamin-D. Deswegen ist eine Vitamin-D-Supplementierung zu empfehlen. Ausschlaggebend hierbei ist, Vitamin-D3 statt Vitamin-D2 zu verwenden.9 Um die Aufnahme von Vitamin-D3 zu optimieren, macht es Sinn, die Supplementierung zu kombinieren mit Vitamin-K2.
Ein weiterer wichtiger Baustein, der für Knochenaufbau oft unterschätzt, ignoriert oder sogar schlecht gemacht wird, ist das Protein. Proteine haben einen positiven Einfluss auf die Knochenstruktur – sie machen 50% des Knochenvolumens aus – allerdings kann (zu wenig) Protein auch einen negativen Einfluss auf die Knochenqualität haben. Dies hängt unter anderem von der Proteinmenge in der Nahrung, der Art des Proteins, der Kalziumaufnahme und dem Säure-Basen-Haushalt der Nahrung ab.
Kalzium und Proteine stehen in einer positiven Wechselwirkung und sind beim Knochenaufbau stets aufeinander angewiesen. Daher hat eine gute Kalziumzufuhr eine nur dann eine ausreichende Auswirkung auf die Knochenqualität, wenn die Proteinzufuhr nicht hinterherhinkt und umgekehrt. Gleiches gilt für die Supplementierung mit Vitamin D und Kalzium: Diese Nährstoffe wirken sich bei einer höheren Proteinzufuhr positiv auf den Knochenaufbau aus, bei einer geringeren Proteinzufuhr jedoch nur sehr gering. Proteine haben vermutlich eine direkte aufbauende Wirkung auf das Knochengewebe und sind auch für den Muskelaufbau wichtig. Letzteres ist in Bezug auf Osteoporose sehr wichtig: Der Erhalt starker Knochen hängt schließlich stark vom Erhalt einer guten Muskelmasse und -funktion ab.
Eine ausführliche Übersicht hochwertigen Eiweißquellen finden Sie hier:
Fisch und Meeresfrüche
Thunfisch: 21,5
Heilbutt: 20,1
Sardine: 19,4
Makrele: 18,7
Garnele: 18,6
Barsch: 18,4
Seelachs: 18,3
Hering: 18,2
Kabeljau: 17,7
Tintenfisch: 16,1
* Gramm Eiweiß pro 100 Gramm
Fleisch und Geflügel
Fasan: 23,8
Hackfleisch (Rind): 22,5
Kochschinken: 22,5
Rehrücken: 22,4
Tartar: 21,2
Kalbsschulter: 21,2
Kalbshaxe: 20,9
Lammfilet: 20,4
Pute: 20,2
Huhn: 19,9
Ente: 18,1
* Gramm Eiweiß pro 100 Gramm
Milchprodukte
Parmesan: 35,6
Bergkäse aus Kuhmilch: 28,9
Emmentaler: 28,9
Gruyere: 26,9
Appenzeller: 25,4
Gouda: 24,7
Camembert: 23,5
Brie: 22,6
Feta: 18,4
Mozzarella: 14,0
Köriger Frischkäse: 13,6
Speisequark: 13,5
Molkenpulver: 11,6
Doppelrahmfrischkäse: 11,3
Joghurt: 3,9
Ziegenmilch: 3,7
Buttermilch: 3,5
Kuhmilch (1,5%): 3,4
Kuhmilch (3,5%) 3,3
Kefir: 3,2
* Gramm Eiweiß pro 100 Gramm
Getreide
Weizenkeime, getrocknet: 26,6
Kleiflocken: 19
Weizenkleie: 14,9
Amaranth: 14,6
Quinoa: 13,8
Haferflocken: 13,3
Vollkornmehl: 12,1
Grünkern: 11,6
Gerste: 10,4
* Gramm Eiweiß pro 100 Gramm
Gemüse und Hülsenfrüchte
Sojabohnen: 23,9
Linsen: 23,5
Erbsen: 22,9
Weiße Bohnen: 21,2
Grüne Bohnen: 20
Kichererbsen: 19
* Gramm Eiweiß pro 100 Gramm
Nüsse und Kerne
Erdnussmus: 28
Erdnusskerne: 25,3
Kürbiskerne: 24,4
Leinsamen, ungeschält: 24,4
Sonnenblumenkerne, geschält: 22,5
Pistazienkerne: 20,8
Mohnsamen: 20,2
Sesamsamen: 17,7
Cashewkerne: 17,2
Chiasamen: 16,5
* Gramm Eiweiß pro 100 Gramm
Vielleicht haben Sie schon mal gehört, dass eine hohe Proteinzufuhr ungesund oder schlecht für die Nieren sein soll. Hier können wir Sie beruhigen. Sogar deutlich übermäßige Proteinzufuhr über mehrere Monate beeinflussen die Gesundheit im Allgemeinen nicht negativ, was auch die Nierengesundheit einschließt.10
Unsere Therapeut:innen haben sich alle mit dem Thema Ernährung und dessen Bedeutung für unsere Gesundheit und allgemeine Fitness auseinandergesetzt und wurden diesbezüglich intern intensiv geschult. Für uns ist dies ein zusätzlicher Faktor, der während des Therapieprozesses berücksichtigt wird und Ihr Therapieergebnis durchaus optimieren kann.
Bei diesem Blog handelt es sich um eine kostenlose Wissensvermittlung der betroffenen Krankheitsbilder. Da sich die Krankheitsbilder trotz klinischer Diagnosen häufig unterschiedlich in ihren Symptomen präsentieren können, bedarf es einer fachgerechten Abklärung. „Dadurch kann mit gezielten therapeutischen Massnahmen an der individuellen Problematik gearbeitet werden.
QUELLENANGABE
Osteoporose, K. R. KNGF-richtlijn Fysiotherapie en osteoporose: aansluiting bij bestaande richtlijnen?
Kemmler, W., M. Bebenek, and S. von Stengel. „Osteoporoseund Fraktur–evidenzbasierteEmpfehlungenfürdie Trainingstherapie–Repetitoriumund Update.“ B&G Bewegungstherapieund Gesundheitssport30.05 (2014): 215-219.
Kemmler W, von Stengel S. Exercise and osteoporosis-related fractures: perspectives and recommendations of the sports and exercise scientist. Phys Sportsmed. 2011 Feb;39(1):142-57. doi: 10.3810/psm.2011.02.1872
Grundlagender positiv-trophischenWirksamkeitphysikalischerBelastungauf normales, osteopenischesund osteoporotischesKnochengewebe. Phys Med. 1994;4:133–134.
KohrtWM, Barry DW, Schwartz RS. Muscle forces or gravity: what predominates mechanical loading on bone?. Med Sci Sports Exerc. 2009;41(11):2050-2055. doi:10.1249/MSS.0b013e3181a8c717
Watson SL, Weeks BK, Weis LJ, Harding AT, Horan SA, Beck BR. High-Intensity Resistance and Impact Training Improves Bone Mineral Density and Physical Function in Postmenopausal Women With Osteopenia and Osteoporosis: The LIFTMOR Randomized Controlled Trial. J Bone Miner Res. 2018 Feb;33(2):211-220. doi: 10.1002/jbmr.3284. Epub2017 Oct 4. Erratum in: J Bone Miner Res. 2019 Mar;34(3):572. PMID: 28975661.
Watson SL, Weeks BK, Weis LJ, Harding AT, Horan SA, Beck BR. High-intensity exercise did not cause vertebral fractures and improves thoracic kyphosis in postmenopausal women with low to very low bone mass: the LIFTMOR trial. OsteoporosInt. 2019 May;30(5):957-964. doi: 10.1007/s00198-018-04829-z
Harding AT, Weeks BK, Lambert C, Watson SL, Weis LJ, Beck BR. A Comparison of Bone-Targeted Exercise Strategies to Reduce Fracture Risk in Middle-Aged and Older Men with Osteopenia and Osteoporosis: LIFTMOR-M Semi-Randomized Controlled Trial. J Bone Miner Res. 2020 Aug;35(8):1404-1414. doi: 10.1002/jbmr.4008. Epub2020 Mar 30. PMID: 32176813.
Houghton, L. A., & Vieth, R. (2006). The case against ergocalciferol (vitamin D2) as a vitamin supplement. The American journal of clinical nutrition, 84(4), 694-697.
Antonio, J., Ellerbroek, A., Silver, T., Vargas, L., & Peacock, C. (2016). The effects of a high protein diet on indices of health and body composition–a crossover trial in resistance-trained men. Journal of the International Society of Sports Nutrition, 13(1), 1-7.






